2006 年から2011年の間にメジャーリーグ(MLB)とその傘下のマイナーリーグ(MiLB) 6球団で肘尺側側副靭帯(UCL)損傷が43 件あった。43件の損傷を4 つの重症度別に分け、追跡調査を行った報告があった(Ford 2016)。
| 重症度I | 完全な靭帯で浮腫があるもしくは浮腫もない |
| 重症度IIA | 部分損傷 |
| 重症度IIB | 慢性治癒外傷(カルシウム沈着から石灰化) |
| 重症度III | 完全断裂 |
結果は、重症度III の選手8 名はすべてUCL再建術(トミージョン手術)を受け、うち6 名(75%)が競技復帰(return to play: RTP)、しかし5名(63%)の選手が術前と同じレベルまで復帰できた(return to the same level of play or higher: RTSP)。
それに対し重症度IIAあるいはIIB の選手7 名がUCL 再建術を受け、7名すべて(100%)復帰(RTP)で、6 名(86%)はRTSPまで復帰できた。再建術を受けなかった選手28 名のうち、重症度I の4 名すべてはRTSP(100 %)まで復帰でき、重症度IIAは6 名中5 名がRTSP(83 %)で、重症度IIBは18 名中17 名がRTSP(94 %)まで復帰できた。
ベテラン投手
ベテラン投手は、UCL再建術後1年以上のリハビリテーションを要することから、選手生活を失うことを避け保存治療を選択する傾向にあった。保存治療は6 週から8 週を要し、その後の症状によってリハビリテーションを継続するかUCL再建術を選択するかを決定することになる。再建術前のリハビリテーション期間の平均は46 日間であった(Ford 2016)。保存治療後に投球プログラムが再開されるので、RTPにはさらに数週間を要することになる。
初回のUCL損傷であれば保存治療の選択も有効だが、重症度から見分ける必要があるだろう。あくまでもUCL再建術は重症度に関係なくプロ投手としての選択になる。
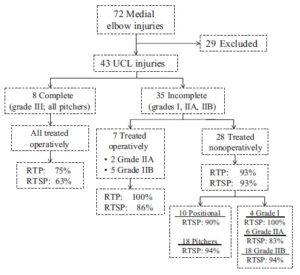
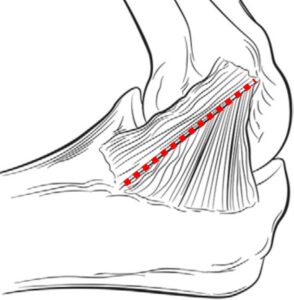
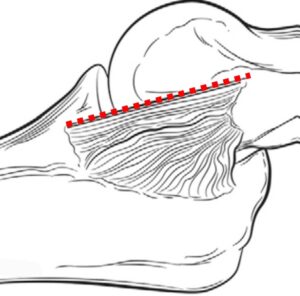
図は、プロ投手43件のMRIによる肘内側損傷の重症度別と追跡結果。損傷度(Grade)I = 完全な靭帯で浮腫があるもしくは浮腫もない、Grade IIA = 部分損傷、 Grade IIB = 慢性治癒外傷(カルシウム沈着から石灰化)、Grade III = 完全断裂。RTP, return to play(競技復帰); RTSP, return to same level of play or higher(術前と同じレベルまで復帰); UCL, ulnar collateral ligament(尺側側副靭帯)(Ford 2016)
肘の遠位部損傷
プロ投手で急性UCL損傷を患った39 名中33 名(85 %)が保存治療を選択した。最終的には32 名の投手を追跡調査した結果、34 %(11/32 名)が保存治療による改善がみられずUCL再建術(トミージョン手術)を受けることになった。11 名中9 名(82 %)が遠位部損傷であった(Frangiamore 2017)。
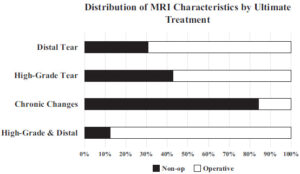
図はMRIによるUCL損傷度合いと損傷後初期治療。黒で示した量は保存治療の割合で白はUCL再建術(トミージョン手術)の割合。遠位部[尺骨側(Distal Tear)]損傷の選手31% (4/13)が保存治療で復帰、それに対し69% (9/13)の選手は再建術で復帰。損傷重症度(High-Grade Tear)の43% (6/14)が保存治療で復帰、57% (8/14)の選手は再建術で復帰。慢性損傷(Chronic Changes)の84% (16/19)の選手は保存治療で復帰、16% (3/19)の選手は再建術で復帰。遠位部(尺骨側)損傷が重症度(High-Grade& Distal)の選手88% (7/8) は保存治療が経過不良(Frangiamore 2017)。
肘内側遠位部(尺骨側)の安定性が重要
以前のブログでも話したのですが、遠位部(尺骨側)の損傷は近位部(肘側)の損傷に比べ保存治療による経過不良の症例が12.4 倍であった。(Fragiamore 2018)。解剖用屍体を使ったバイオメカニクスの分析からも近位部(肘側)に比べ後方遠位部(尺骨側)が回旋抵抗(外反に対し)に最も安定性に生んでいることを示していた。このことから遠位部(尺骨側)の損傷は致命的になり、投手にとって肘遠位部損傷の保存治療は厳しくなる。MRI 検査でも29 名中UCL遠位部の部分断裂を起こした7 名の選手すべてに多血小板血漿(Platelet-Rich Plasma:PRP)療法を施したが、やはり成績は不良であった(Dines 2016)。
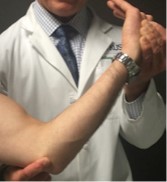
Milking Maneuver Testによる肘屈曲90°において尺骨側に痛みがあるのか、Moving Valgus Stress Testで肘屈曲のどの角度で尺骨側に痛みがでるのかを確かめる必要があるだろう。その上で専門医師によるMRI画像での診断を仰ぐことになるのは間違いない。